
Información De Nuestros Expertos
““El dolor que experimentan los pacientes con angina microvascular puede ser incapacitante y tan intenso, o incluso peor, que otros tipos de angina.”‘
Profesor Colin Berry
Here you will find information from our esteemed Medical Advisory Board Members and from experts in their fields. You can use the filters below to select particular areas of interest.
INOCA (Isquemia sin arterias coronarias obstruidas)

Profesor Juan-Carlos Kaski
INOCA (Isquemia sin arterias coronarias obstruidas) – Cambiando el paradigma de la angina pectoris.
La angina pectoris (angina de pecho), un concepto propuesto hace más de dos siglos, casi siempre se considera causada por una enfermedad arterial coronaria epicárdica (EAC) aterosclerótica obstructiva (CAD), es decir, el paradigma de la CAD. Las estrategias diagnósticas y terapéuticas actuales destinadas a tratar la angina de pecho también se basan en el paradigma de la EAC obstructiva. De hecho, las recomendaciones de las directrices internacionales para el tratamiento de la angina refuerzan la creencia de que las placas de ateroma coronarias son la causa principal de la isquemia miocárdica y el objetivo clave del tratamiento. Sin embargo, las directrices más recientes de la Sociedad Europea de Cardiología destacan el hecho de que los mecanismos funcionales como el espasmo de las arterias coronarias y la disfunción coronaria microvascular (DCM) son importantes en la patogénesis de la isquemia miocárdica. Es más, recomienda que se realicen pruebas funcionales en la angiografía diagnóstica para comprender completamente el origen de los síntomas de angina en pacientes que presentan dolor torácico isquémico sin EAC obstructiva (INOCA). Si bien el reconocimiento, diagnóstico y tratamiento de las formas tradicionales de angina, desencadenadas por CAD, han avanzado rápidamente en las últimas décadas, el reconocimiento, diagnóstico y tratamiento de INOCA no lo han hecho. Se ha mostrado INOCA como una afección común, pero las incertidumbres sobre su origen, las dificultades de diagnóstico y la falta de tratamientos efectivos, han presentado barreras para su aceptación como una entidad verdadera por parte de muchos cardiólogos. A pesar del hecho de que las angiografías solo pueden identificar obstrucciones que afectan al lumen de la arteria coronaria, pero pueden aportar poco – si es que pueden hacerlo – sobre los fenómenos funcionales y/o estructurales que tienen lugar dentro de la pared arterial, con demasiada frecuencia muchas investigaciones diagnósticas cardiovasculares potencialmente útiles se detienen cuando la angiografía muestra “arterias sin obstrucción”.
Los trastornos funcionales de la circulación coronaria capaces de desencadenar isquemia miocárdica pueden pasarse por alta fácilmente si no se consideran un componente importante en la evaluación diagnóstico de pacientes con sospecha de cardiopatía isquémica. La angina vasoespástica, conocida también como angina variante de Prinzmetal, resultante de una vasoconstricción coronaria excesiva que afecta a uno o más segmentos de los vasos coronarios, es un ejemplo de angina desencadenada por mecanismos funcionales, en presencia o ausencia de EAC. Los pacientes con espasmo coronario suelen tener angina en reposo, principalmente por la noche o a primeras horas de la mañana y pueden tener una tolerancia normal al ejercicio, sin angina de esfuerzo. Existen estrategias de diagnóstico y tratamientos específicos para esta afección, que, a pesar de todo, no logra identificarse en la práctica clínica, ya que los médicos, a menudo se “olvidan” de su existencia.
Existen otras formas de INOCA (isquemia con arterias coronarias no obstructivas) que involucran a la microcirculación coronaria (Angina Microvascular) y que pueden ser causadas esencialmente por dos mecanismos (conocido como “disfunción coronaria microvascular” o “DCM”). O los microvasos coronarios no pueden dilatarse como se esperaba para permitir un mayor flujo sanguíneo cuando sea necesario, por ejemplo, durante el ejercicio, o en momentos de estrés, o sufren espasmos, reduciendo el flujo sanguíneo al músculo cardíaco. Un paciente puede experimentar uno o ambos. Es importante destacar que la DCM también puede coexistir con la EAC epicárdica, causando o contribuyendo a la isquemia miocárdica y proporcionando un valor pronóstico adicional al impuesto por la presencia de EAC.
Si el problema es una falta de vasodilatación, los síntomas pueden imitar la “angina” tradicional, es decir, dolor en el pecho que aparece cuando el corazón está bajo una mayor carga de trabajo, como, por ejemplo, durante el ejercicio. Si el problema es una vasoconstricción anormal (espasmo), el paciente puede experimentar dolor en el pecho sin motivo aparente, como cuando está en reposo. Es importante destacar que, aunque la administración de nitratos sublinguales puede ser eficaz para aliviar el malestar torácico, una proporción considerable de pacientes con angina microvascular no responden tan bien al aerosol NTG como lo hacen los pacientes con la angina “tradicional”.
En la actualidad se cree que la DCM afecta a una proporción significativa de la población. Se calcula que entre 3 y 4 millones de personas tienen DCM no diagnosticada en los EE.UU., y artículos recientes sugieren un riesgo de 4 a 5 veces mayor de eventos cardiovasculares adversos mayores (ECAM). Además del incremento de las tasas de ECAM, estos pacientes, a menudo, tienen una calidad de vida significativamente deteriorada. Es más, se someten a múltiples investigaciones diagnósticas, una estrategia que impone una carga financiera sustancial a los servicios de salud. En Estados Unidos y Europa, los costos de atención médica relacionados con la angiografía y el ingreso hospitalario en estas personas son similares a los de los pacientes con EAC obstructiva.
Treatment of the different forms of CAS, CMD and MVA remains a major unmet need, but strategies do now exist that can help improve patients’ quality of life. Hopefully, future international guidelines on the management of angina will continue to highlight the growing importance of coronary spasm and MVA as causes of ischaemic heart disease. Further research is needed to have clearer understanding of the cause and treatment of INOCA which will hopefully translate into improved care for patients.
Las iniciativas puestas en marcha por pacientes como INOCA International deben ser bien recibidas, ya que pueden contribuir a acelerar, tanto la actividad de investigación en el campo de la angina microvascular como ayudar a difundir información importante, actualmente disponible, sobre el diagnóstico y tratamiento de esta afección compleja e incapacitante.
Puedes consultar nuestra hoja de resumen sobre el Espasmo de la Arteria Coronaria aquí.
Puedes consultar nuestra hoja de resumen sobre Disfunción Coronaria Microvascular aquí.
Avances importantes en el estudio de la Enfermedad Cardíaca de la Mujer

Profesora C Noel Bairey Merz
Avances importantes en el estudio de la Enfermedad Cardíaca de la Mujer
Hace veinticinco años, 1 de cada 3 mujeres moría de una enfermedad cardíaca. Hoy en día, la cifra es de 1 de cada 4. Esto es un progreso, por supuesto, pero no es suficiente. Demasiadas mujeres siguen siendo diagnosticadas con pruebas diseñadas para hombres y tratadas con medicamentos probados en hombres. A demasiadas mujeres con dolor en el pecho u otros síntomas relevantes se les dice que no tienen una enfermedad cardíaca. Gracias a vosotros, nuestra familia filantrópica, estamos cambiando esta realidad con investigaciones que están influyendo en las directrices y políticas que ahora se difunden por todo el planeta para ayudar a las mujeres de todo el mundo.
En el Barbra Streisand Women´s Heart Center, estamos avanzando en varios frentes de forma simultánea. Estamos avanzando en el ensayo clínico más grande jamás realizado que evalúa el tratamiento para la isquemia (flujo sanguíneo reducido) y dolor en el pecho, en mujeres con arterias coronarias abiertas – una afección que llamamos enfermedad arterial coronaria no obstructiva (INOCA). También hemos completado un estudio piloto que prueba el uso de células madre especializadas, del propio paciente, para mejorar los resultados de INOCA, y nos complace informar que los hallazgos iniciales son muy positivos.
Es destacable que, nuestra investigación ha arrojado posibles ideas sobre por qué las mujeres tienden a desarrollar diferentes tipos de enfermedades cardíacas en diferentes momentos que los hombres, mostrando por primera vez que los vasos sanguíneos de las mujeres parecen envejecer a un ritmo más rápido. También hemos impulsado investigaciones sobre la disfunción coronaria microvascular (DCM), la insuficiencia cardíaca con fracción de eyección preservada (HFpEF), el embarazo y las enfermedades cardíacas, así como el aumento del riesgo cardíaco en mujeres jóvenes, entre otras investigaciones urgentes.
Este año pasado, también hemos sido testigos del nacimiento de una iniciativa multidisciplinar importante en el CedarsSinai que busca abordar y revertir el prejuicio de género en la medicina.
MINOCA:
¿qué es y por qué es tan importante?

Profesor John Beltrame
MINOCA: ¿qué es y por qué es tan importante?
El Infarto de Miocardio con Arterias Coronarias No Obstructivas (MINOCA) es un diagnóstico clínico para pacientes que han sufrido un ataque cardíaco (infarto de miocardio), pero sin un estrechamiento significativo de la arteria coronaria (es decir <50% de lesiones en la angiografía coronaria) que pueda explicar el ataque cardíaco. El término se acuñó por primera vez en 2013, en un editorial, pero le siguió un rápido interés generalizado después de un estudio fundamental que detalla su prevalencia, características clínicas, causas potenciales y prognóstico. Posteriormente, las sociedades profesionales de cardiología han publicado documentos de posicionamiento y el término se ha incluido en la última definición universal de infarto de miocardio.
¿Cuáles son las características?
Los pacientes con MINOCA representan aproximadamente el 5-10% de los pacientes con un ataque cardíaco agudo. En comparación con los pacientes que han tenido un infarto de miocardio con enfermedad arterial coronaria obstructiva (MI-CAD), los pacientes con MINOCA tienden a ser más jóvenes, tienen menos probabilidades de tener niveles altos de colesterol y las mujeres están
sobrerrepresentadas. La causa del ataque cardíaco en pacientes con MINOCA puede incluir erosiones de la pared de la arteria coronaria, espasmo coronario o condiciones asociadas con un mayor riesgo de coagulación. El pronóstico a 12 meses en MINOCA es mejor que el de los pacientes que tienen MI-CAD, pero no tan tranquilizador como el de aquellos que han sufrido un ataque cardíaco.
¿Por qué es importante diagnosticarlo?
Antes de que se desarrollara el término “MINOCA”, los pacientes con estas características clínicas eran considerados ataques cardíacos “falsos positivos” (es decir, “no eran ataques cardíacos reales”). Por lo tanto, era común para estos pacientes que en urgencias les dijeran que
“habían sufrido un ataque cardíaco y que necesitaban una angiografía coronaria”, pero cuando esta era normal, generalmente les decían que “no habían tenido un ataque cardíaco”. Lógicamente, estos pacientes (y el personal clínico) a menudo se sentían confusos con su diagnóstico. La introducción del término “MINOCA” ha logrado varios objetivos importantes (a) proporcionar al paciente un diagnóstico establecido, reconociendo así que había sufrido un ataque cardíaco, (b) reconocer que el pronóstico del paciente es reservado, pero mejor que quienes padecen una enfermedad arterial coronaria obstructiva, (c) enfatizar que “MINOCA” es un diagnóstico funcional y que es necesario identificar la causa subyacente del ataque cardíaco, y (d) permitir que se realicen estudios de investigación clínica sobre este trastorno definido. Con respecto al último objetivo, ya se encuentra en marcha el primer ensayo clínico prospectivo en MINOCA que busca determinar si los agentes cardioprotectores utilizados en MI-CAD son beneficiosos en pacientes con MINOCA7. Este ensayo clínico y otros estudios de investigación seguirán mejorando nuestra comprensión y manejo de MINOCA.
Puedes consultar nuestra hoja de resumen sobre MINOCA aquí.
Diagnóstico y tratamiento de la Angina Microvascular y Vasoespástica

Profesor Colin Berry
Diagnosis and treatment of Microvascular and Vasospastic angina
La angina es un síntoma que implica opresión en el pecho, dolor en el pecho, con o sin dificultad para respirar, mareo o debilidad. La angina es provocada por una falta de suministro de sangre al corazón. Por lo general, los médicos analizan la angina en términos de encontrar obstrucciones en las arterias principales del corazón, pero la angina también puede suceder debido a problemas en los vasos pequeños que generalmente tienen menos de medio milímetro de tamaño. En el Reino Unido, la angina afecta a unos 2 millones de personas, de las cuales al menos una tercera parte puede tener angina debido a problemas en los vasos pequeños, incluida la angina microvascular, angina vasoespástica, o ambas.
La angina microvascular es causada por anormalidades en los pequeños vasos del corazón. Las paredes de los vasos sanguíneos se vuelven rígidas o espesas, o el interior del vaso sanguíneo se vuelve más estrecho. En algunas personas, los vasos sanguíneos sufren espasmos temporales que provocan que se estrechen. Estos problemas pueden limitar el suministro de sangre al corazón durante el ejercicio y en otros momentos, por ejemplo, cuando hace frío, con estrés emocional o incluso en reposo.
El dolor que experimentan los pacientes con angina microvascular puede ser incapacitante y tan intenso, o incluso peor que otros tipos de angina. La carga psicológica de los pacientes que viven con un dolor agudo crónico y debilitante mal controlado es profunda. Esto, junto con la incapacidad de realizar las actividades cotidianas normales, conduce a una mala calidad de vida para muchas personas que padecen angina microvascular.
Estas condiciones médicas por lo general están infradiagnosticadas. La prueba estándar en el NHS es una angiografía coronaria, sin embargo, los vasos pequeños son demasiado pequeños para ser vistos, por lo que los médicos no disponen de la información adecuada para hacer el diagnóstico. De hecho, hasta hace bien poco, no ha habido evidencia clínica que respalde la idea de que el uso de pruebas de la función de los vasos pequeños supondría alguna diferencia en el bienestar de los pacientes.
Puedes consultar nuestra hoja de resumen sobre el Espasmo de la Arteria Coronaria aquí.
Puedes consultar nuestra hoja de resumen sobre Angina Microvascular aquí.
Para abordar esta brecha de conocimiento, llevamos a cabo el estudio CorMicA, financiado por la British Heart Foundation. Por primera vez, introdujimos el concepto de medicina estratificada, es decir, en una población de pacientes no seleccionada y, de todos los interesados, se pueden identificar subgrupos de pacientes con características compartidas mediante pruebas específicas y estratificarlos para una terapia dirigida, lo que conduce a beneficios para los pacientes. En CorMicA, nos preguntamos si en pacientes que presentan angina, pero sin arterias coronarias obstruidas, ¿podíamos mejorar los resultados, identificando y guiando el tratamiento de la angina microvascular y/o vasoespástica durante la angiografía coronaria selectiva?
Inscribimos a 391 pacientes con angina que se sometieron a la angiografía coronaria clínicamente indicada durante un período de 12 meses. La mitad de estos pacientes no tenía ninguna obstrucción en las arterias coronarias. Descubrimos que un enfoque de medicina estratificada, utilizando un alambre guía y acetilcolina para las pruebas de función coronaria y una terapia médica estratificada paga guiar el tratamiento era factible, seguro y que se asociaba con mejoras en la angina, la calidad de vida y las puntuaciones de satisfacción con el tratamiento. Estas mejoras se observaron a los 6 – 12 meses. Los mecanismos incluyen mejoras en la presión arterial y la participación del paciente en la rehabilitación cardíaca. Esperamos evaluar este enfoque en un estudio mucho más amplio en un futuro próximo.
Es importante destacar que no existe un tratamiento específico para la angina microvascular, sino que los tratamientos actuales se utilizan en gran medida mediante prueba y error, ya que los medicamentos disponibles fueron desarrollados para el tratamiento de otras causas de angina y presión arterial alta y no se probaron específicamente en pacientes con angina microvascular. Estamos abordando esta brecha en el estudio PRIZE.
La endotelina es una sustancia química pequeña que circula en la sangre y que puede acumularse en las paredes de los vasos sanguíneos. La endotelina hace que los vasos sanguíneos se estrechen o sufran espasmos, especialmente cuando los niveles de endotelina están aumentados en la sangre. En base a investigaciones anteriores, los niveles de endotelina están aumentados en los pacientes con angina microvascular y los efectos a largo plazo de la endotelina pueden ocasionar roblemas en los vasos sanguíneos pequeños en los corazones de los pacientes. La endotelina funciona actuando en una de dos vías (A o B) y es la vía “A” la que causa los problemas en los vasos sanguíneos del corazón. Zibotentan es un bloqueador de endotelina A. Hasta donde sabemos se trata del bloqueador más selectivo e la vía A, sin causar efectos en la vía B.
En un principio, Zibotentan había sido desarrollado por AstraZeneca como tratamiento para el cáncer. Sin embargo, aunque en estudios se ha demostrado que Zibotentan reduce el crecimiento de células cancerosas, no mejoró la supervivencia de los pacientes. En consecuencia, Zibotentan no se utilizará como tratamiento para el cáncer. Afortunadamente, existe una cantidad sustancial de información disponible sobre Zibotentan y el perfil de seguridad es mucho mejor que el de otros medicamentos bloqueadores de endotelina. El efecto secundario principal que puede causar es una leve hinchazón del tobillo. No existen estudios previos con Zibotentan en la angina microvascular. Zibotentan se administra como una dosis diaria de un solo comprimido (10 miligramos). Las propiedades de Zibotentan lo convierten en un nuevo tratamiento potencialmente atractivo para pacientes con angina microvascular.
La investigación en nuestra Universidad indica que Zibotentan relaja los vasos sanguíneos pequeños de los pacientes con angina microvascular, lo que respalda la idea de que Zibotentan puede beneficiar a los pacientes con angina microvascular. Zibotentan actúa con un mecanismo diferente a los medicamentos estándar para la angina, como la NGN. Zibotentan hará que los vasos sanguíneos se remodelen para tener paredes más delgadas que permitan que fluya más sangre. La NGN no tiene efectos duraderos sobre la estructura de los vasos sanguíneos. Dado que el uso de Zibotentan está “fuera de patente”, si nuestra investigación proporciona evidencia de los beneficios para los pacientes, este medicamento podría eventualmente obtener la licencia y ponerse a disposición del NHS, a un costo sustancialmente menor que los bloqueadores de los receptores de endotelina que se utilizan actualmente en el NHS.
¿Qué implica el estudio PRIZE?
¿Qué implica el estudio PRIZE?
Se invitaría a participar a los pacientes con diagnóstico de angina microvascular. Los criterios de elegibilidad incluyen edad >18 años, angina sin arterias cardíacas obstruidas y signos de falta de suministro de sangre al corazón previamente revelados por pruebas de diagnóstico en el NHS y limitación del ejercicio, verificado en una prueba de esfuerzo en cinta rodante. Los pacientes con otros tipos de angina, sin angina microvascular, o que tengan otros problemas de salud importantes no cardíacos, no serían elegibles para participar. La presencia de angina vasoespástica no es una contraindicación, pero se requiere un diagnóstico de angina microvascular. El estudio tendrá lugar en al menos ocho hospitales de todo el Reino Unido, incluidos Glasgow, Blackpool, Leeds, Cambridge, Londres y Oxford. Esperamos inscribir inicialmente a 356 pacientes, siendo conscientes que, a medida que avance el estudio, es posible que algunos pacientes no lo completen. El estudio está financiado por el Consejo de Investigación Médica.
Puedes encontrar un enlace al Ensayo de Estudio The Prize en la página de Investigación
Diagnostic Flowcharts in Coronary Microvascular Dysfunction

Profesor Paolo Camici
Diagnostic Flowcharts in Coronary Microvascular Dysfunction

Las técnicas que hay disponibles en la actualidad no permiten la visualización directa de la microcirculación coronaria in vivo. La evaluación de la función microcirculatoria coronaria se puede hacer de forma invasiva y no invasiva utilizando técnicas que se basan en la integridad funcional de la microcirculación coronaria. Un criterio estándar para la MVA es la documentación de una CFR reducida y/o la aparición de espasmo microvascular (Tabla 2). La elección de la modalidad de pruebas se relaciona con la disponibilidad, experiencia y mecanismo sospechoso. Para la evaluación de la CFR, también se pueden utilizar mediciones no invasivas del flujo sanguíneo miocárdico mediante PET, evaluación de la perfusión miocárdica con RMC durante la hiperemia máxima inducida por la administración de vasodilatadores, o mediciones de la velocidad del flujo coronario mediante ecocardiografía Doppler transtorácica. Esto último se mide mediante ecocardiografía Doppler de onda pulsada, utilizando un volumen de muestra de ~ 3-4 mm3 colocado en la señal de color de la arteria. Por lo general, las mediciones se realizan en la parte distal de la arteria coronaria descendente anterior izquierda, ya que esta porción del vaso permite una visualización adecuada, debido a la proximidad de la arteria a la pared torácica. El patrón de velocidad del flujo sanguíneo coronario es bifásico, con un componente diastólico mayor que el sistólico; por esta razón, normalmente solo se mide el componente diastólico. La PET permite la determinación de la CFR mediante la cuantificación del flujo sanguíneo miocárdico por gramo de tejido, tanto en reposo como durante la vasodilatación farmacológica.
Muchos pacientes con CMD se someterán a una angiografía coronaria invasiva y esto brinda la oportunidad de evaluar la reserva de flujo utilizando técnicas invasivas normalmente disponibles en el laboratorio de cateterismo. Estos incluyen la medición de la reserva de velocidad del flujo coronario utilizando una guía de flujo Doppler o de la reserva de flujo sanguíneo coronario usando una guía combinada de presión/termodilución. Estas técnicas han sido ampliamente validadas y se ha demostrado que son seguras. Independientemente de la técnica utilizada, valores de CFR inferiores o iguales a 2,0 o 2.5, según la metodología empleada, son indicativos de CMD. Recientemente, la resistencia microvascular hiperémica derivada del Doppler y el índice de resistencia microvascular derivado de la termodilución, han surgido como nuevas técnicas para la evaluación de la CMD. El pronóstico reservado de los pacientes con diagnóstico de CMD justifica un enfoque invasivo para establecer un diagnóstico inequívoco de esta afección.
El espasmo microvascular coronario, que es diferente del espasmo focal epicárdico de la arteria coronaria (como se observa en la angina variante de Prinzmetal), se puede provocar durante estudios angiográficos en pacientes con dolor torácico, a pesar de tener las arterias coronarias angiográficamente no obstruidas, mediante la prueba de acetilcolina intracoronaria. Es necesario investigar para determinar la sensibilidad y especificidad del espasmo microvascular utilizando acetilcolina, ya que varios informes han demostrado una alta sensibilidad y especificidad (es decir, un 90% y un 99%, respectivamente) para las pruebas de acetilcolina intracoronaria en pacientes con sospecha de espasmo epicárdico. En pacientes con resultados de prueba de acetilcolina no diagnósticos para espasmo microvascular (por ejemplo, reproducción de síntomas durante la prueba sin signos de isquemia o signos de isquemia sin síntomas), alteraciones metabólicas transitorias (por ejemplo, producción de lactato en el seno coronario, baja saturación de oxígeno), pueden ser indicativos de CMD.
CAS/CMVD desde una Perspectiva del Médico de Cabecera

Dra. Ailsa Care
CAS/CMVD desde una Perspectiva del Médico de Cabecera
Como Médico de Cabecera, durante mi formación, nunca me enseñaron nada sobre CAS/CMVD. La única enfermedad de la que sabía algo era la angina de Prinzmetal, que me hicieron creer era poco común.
He tenido la suerte de tener a mi cuidado a un paciente tanto con CAS como con CMVD y formar parte de las fases de su trayectoria en la salud, desde la manifestación hasta la investigación, el diagnóstico y su tratamiento. El viaje no ha sido fácil y, para mí, como médico de familia, ha implicado cuestionar la opinión de un cardiólogo consultor, quien informó a mi paciente que no se trataba de un dolor cardíaco en el pecho, y solicitar una segunda opinión.
Soy muy feliz de estar involucrada con INOCA y de estar ayudando a tomar consciencia sobre estas condiciones poco reconocidas en la profesión médica, particularmente entre los médicos de familia. Creo que, si los médicos de familia consideran CAS/CMVD como diagnósticos potenciales en pacientes que presentan dolor torácico atípico, entonces esto se puede indicar en una carta de derivación y realizar las investigaciones apropiadas. Espero que esto pueda reducir significativamente el tiempo, desde su presentación hasta el diagnóstico.
Insuficiencia cardíaca con Fracción de Eyección Preservada

Profesor Filippo Crea
Insuficiencia Cardíaca con Fracción de Eyección Preservada - ICFEP
La angina microvascular (AMV) y la insuficiencia cardíaca con fracción de eyección preservada (ICFEP), son dos enfermedades que tienen presentaciones clínicas superpuestas y una alta prevalencia entre las mujeres posmenopáusicas. Además, hasta ahora, no se ha demostrado que ninguna intervención terapéutica mejore al paciente. De forma similar, el tratamiento sintomático en gran medida es empírico. Con base a las consideraciones antes mencionadas, surge la pregunta de si estas “historias” paralelas de AMV y ICFEP representan dos presentaciones clínicas extremas de una enfermedad continua (Figura). Esta tentadora pregunta está justificada por los resultados de estudios recientes que muestran que la DMC puede demostrarse, no solo en la AMV sino también en la ICFEP.
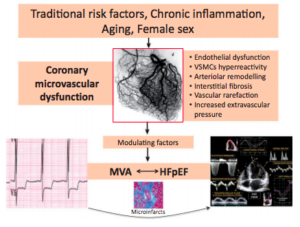
La hipótesis de una base común para estas dos afecciones parece estar respaldada por la observación clínica de que la disnea está presente en una gran proporción de pacientes con AMV y, viceversa. Se informa acerca de síntomas similares a los de la angina en aproximadamente el 50% de aquellos con ICFEP. Se ha informado que varios factores predisponen a la CMD, incluidos los factores de riesgo tradicionales como el tabaquismo, la hipertensión y la diabetes mellitus, así como las enfermedades inflamatorias crónicas, como la enfermedad pulmonar obstructiva crónica, la enfermedad renal crónica y las afecciones autoinmunes. La CMD está bien documentada en la AMV y es responsable de la reducción de la reserva de flujo coronario (CFR), observado frecuentemente en esta afección. Estudios recientes sugieren que la CMD podría desempeñar un papel clave en la ICFEP. De hecho, la activación/disfunción endotelial reduce la biodisponibilidad del óxido nítrico (ON), el contenido de monofosfato de guanosina cíclico y la proteína quinasa G, en los cardiomiocitos adyacentes. Estas consideraciones abogan por la adopción de medidas para desarrollar estrategias diagnósticas y terapéuticas adecuadas para hacer frente a estas “nuevas” epidemias de enfermedades en los años venideros.
Takotsubo

Profesor Thomas Lüscher
Takotsubo
El síndrome de Takotsubo es una afección cardíaca que afecta principalmente a mujeres posmenopáusicas (más del 90%), que presenta síntomas agudos de dolor en el pecho y dificultad para respirar. Otros síntomas que también puede incluir son arritmias ventriculares y pérdida del conocimiento.
Estos eventos agudos pueden verse desencadenados por una serie de factores. Los desencadenantes físicos son al menos tan comunes como los psicológicos. Los ataques de asma y cualquier forma de dificultad para respirar, dolor y otras enfermedades (por ejemplo, hemorragia cerebral), también pueden desencadenar un Takotsubo, pero en algunos casos, se desconoce el desencadenante.
En su forma típica, es decir, globo apical, toda la cámara izquierda del corazón está enormemente agrandada y gravemente deprimida en su capacidad para mantener el gasto cardíaco. Muchos de los que sobreviven a la situación aguda, a menudo se recuperan en cuestión de días o semanas, pero la recuperación también puede tardar considerablemente más en algunos casos y puede provocar complicaciones a largo plazo que pueden incluir accidente cerebrovascular, infarto de miocardio y posiblemente incluso la muerte. También es posible que queden daños en el ventrículo izquierdo después de un
Takotsubo, pero la mayoría de los pacientes se recuperan bien con el tiempo.
Las complicaciones agudas típicas en el Takotsubo son la insuficiencia cardíaca y el shock cardiogénico, así como arritmias graves y la muerte cardíaca súbita. Por ello, en general, uno de cada 20 pacientes muere de forma aguda.
La prevalencia de Takotsubo en una cohorte prospectiva de pacientes que presentaban dolor torácico agudo con sospecha de ataque cardíaco fue de alrededor del 3%.
En raras ocasiones, los hombres también pueden sufrir un Takotsubo y tienden a tener un desenlace más severo en general, pero el Takotsubo es muy raro en los hombres y representa tan solo alrededor del
5% de todos los pacientes con esta afección.
En la mayoría de los casos, el Takotsubo es inofensivo, pero no en todos, ya que también mantiene una tasa de mortalidad del 4%, por lo que siempre es importante buscar ayuda urgente.
En esencia, el Takotsubo es una enfermedad cerebral en la que está afectado el corazón de forma secundaria. De hecho,
estos pacientes tienen estructuras anormales del mesencéfalo que conducen a un procesamiento anormal del estrés de cualquier tipo. Como tal, no es sorprendente que los pacientes con epilepsia y afecciones neurológicas y psiquiátricas tengan un mayor riesgo de sufrir Takotsubo.
Puedes consultar nuestra hoja de resumen sobre el Takotsubo aquí.
Myocardial Ischaemia – From Disease to Syndrome

Profesor Mario Marzilli
Myocardial Ischaemia – From Disease to Syndrome
“Hace muchos, muchos años, vivió un emperador que pensaba tanto en ropa nueva que gastó todo su dinero para conseguirla; su única ambición era estar siempre bien vestido…”. This is how began a tale written in 1837 by Christian Andersen. The story was about people that deny even the most obvious evidence and pretend not to see what is in front of their eyes just to follow the prevailing trend and for the fear to contradict the ‘Emperor’.
La Cardiología de los tiempos actuales recuerda aquel viejo cuento, con una difusa reticencia a aceptar:
a. La falta de beneficio pronóstico con una estrategia invasiva de rutina en pacientes con síndromes isquémicos crónicos.
b. La persistencia de angina en una fracción importante de pacientes después de la eliminación de la estenosis.
c. La baja prevalencia de lesiones ateroscleróticas coronarias obstructivas en pacientes con angina típica y/o isquemia miocárdica documentada.
d. La alta tasa de complicaciones peri y posprocedimiento de PCI.
Esta evidencia cuestiona firmemente el concepto “estenocéntrico” de la isquemia miocárdica y explica por qué las guías recomiendan, desde hace mucho tiempo, considerar la revascularización únicamente en pacientes con angina, a pesar de una terapia médica óptima, y por qué, más recientemente, han reconocido oficialmente que la isquemia miocárdica es una condición compleja, multifactorial, dinámica y para toda la vida. Esta nueva comprensión de la isquemia miocárdica ha provocado un cambio de nombre para esta condición: de enfermedad a síndrome.
Esta concepción nueva y revolucionaria, ofrece tanto desafíos como oportunidades a los cardiólogos y también a los pacientes. Es necesario reconsiderar todos los procesos diagnósticos, terapéuticos y pronósticos. Detectar una obstrucción aterosclerótica, ya no se puede aceptar como suplente para el diagnóstico de isquemia miocárdica. Y, la ausencia de obstrucciones coronarias, ya no debe considerarse suficiente para descartar la isquemia miocárdica. Los informes epidemiológicos más recientes sugieren que la probabilidad de estenosis es inferior al 30% en pacientes masculinos con angina atípica, e incluso menor en pacientes femeninas. La conclusión obvia de estas cifras es que la angina típica se asocia en la mayoría de los pacientes con mecanismos no obstructivos (INOCA) y que, incluso cuando hay presente una obstrucción, también pueden estar presentes otros mecanismos y ser responsables de la angina post-PCI.
Para un diagnóstico definitivo, se deberían buscar y documentar los signos y síntomas de isquemia miocárdica transitoria. La identificación del mecanismo(s) responsable de la isquemia, en un paciente específico, es el segundo paso en el manejo de un paciente y es esencial para planificar un tratamiento personalizado.
Estas concepciones no son realmente nuevas. El papel de los mecanismos funcionales (vasoespasmo), la relevancia de la función/disfunción, e incluso la posibilidad de que mecanismos no vasculares puedan precipitar la isquemia miocárdica, se han propuesto todos ellos hace décadas. Desafortunadamente, la comunidad de cardiología ha reaccionado con escepticismo o abierta incredulidad, pero, mientras tanto, el conjunto de pruebas que respaldan la naturaleza multifactorial de la isquemia miocárdica se ha vuelto abrumadora y ya no puede pasarse por alto.
Disfunción Microvascular Coronaria

Dr. Haseeb Rahman
Disfunción Microvascular Coronaria
Hasta hace poco, se pensaba que la angina estaba asociada exclusivamente con estrechamientos en las arterias coronarias principales, visibles durante la angiografía. Sin embargo, aproximadamente la mitad de los pacientes con angina tendrán arterias coronarias aparentemente normales y cada vez reconocemos más la carga para la salud asociada con la disfunción microvascular coronaria y el espasmo coronario.
La habilidad de nuestro grupo de investigación en el manejo de herramientas nuevas de fisiología coronaria, incluido el ejercicio de laboratorio con catéteres, combinado con la colaboración interdisciplinaria en el King´s College London, ha dado lugar a muchos avances recientes en el campo de la disfunción microvascular coronaria. Hemos implementado protocolos nacionales para facilitar el diagnóstico de rutina de estas afecciones y, al mismo tiempo, establecer un esfuerzo de investigación concertado. Nuestros esfuerzos continuados de investigación han conducido a lograr un mayor reconocimiento, diagnóstico, comprensión y, con suerte, mejores terapias para estas afecciones comunes, pero poco comprendidas.
Lo que la Saturación de Oxígeno no te indica sobre el Flujo Sanguíneo Coronario
Christine Whitten MD
Anestesióloga
La Enfermedad Microvascular Coronaria, por ejemplo, I.N.O.C.A., provoca una interrupción del suministro de sangre y oxígeno en la microcirculación. Suele ser habitual que las lecturas del oxímetro de pulso en estos pacientes sean normales durante un brote agudo. Esto puede inducir erróneamente al personal que lo atiende a creer que el suministro de oxígeno está en un buen nivel y que no hay ningún problema. Esto confunde a los pacientes: “¿Cómo puedo tener una saturación de oxígeno normal mientras que, al mismo tiempo, mi músculo cardíaco carece de oxígeno suficiente (es isquémico)?” A pesar del uso generalizado que existe en la actualidad de la oximetría de pulso para medir la saturación de oxígeno (O2 Sat), muchas personas no entienden completamente lo que mide y lo que no mide. Para comprender mejor cómo la saturación de oxígeno puede ser normal, mientras que, al mismo tiempo, el corazón u otros órganos pueden no estar recibiendo suficiente oxígeno, debemos revisar:
¿Qué es la hemoglobina (Hgb)?
¿Qué es y qué no es la saturación de oxígeno?
El concepto de oferta y demanda de oxígeno
¿Cómo se puede malinterpretar la saturación de oxígeno?
¿Qué es la hemoglobina?
El oxígeno (O2) es transportado por la molécula de proteína hemoglobina (Hgb) dentro de los glóbulos rojos (GR o RBC, por sus siglas en inglés). Los glóbulos rojos son, básicamente, recipientes pequeños llenos de moléculas de Hgb. La hemoglobina tiene una estructura complicada y cada molécula de Hgb es capaz de transportar hasta 4 moléculas de oxígeno en sitios de unión específicos. Una característica única de la Hgb es que cambia continuamente de forma, a medida que une y desune cada una de las cuatro moléculas de oxígeno. A medida que cada uno de los cuatro sitios de unión de una molécula de Hgb se une a una molécula de oxígeno, aumenta su atracción hacia la siguiente molécula de oxígeno. Esta mayor tasa de unión, generada por los cambios de forma, permite que la Hgb se sature rápidamente con oxígeno, en menos de un segundo, a medida que los glóbulos rojos pasan a través de los pulmones. Lo contrario también es cierto. Cuando un glóbulo rojo accede a un ambiente menos rico en oxígeno, como el tejido periférico, la Hgb empieza a liberar oxígeno.
Conforme la Hgb libera cada molécula de oxígeno, disminuye su capacidad para permanecer unida a las moléculas de oxígeno restantes. La pérdida de cada molécula de oxígeno facilita la liberación del resto. El oxígeno se entrega rápidamente donde se necesite.
¿Qué es la Saturación de Oxígeno?
Para medir con precisión cuánto oxígeno hay en el torrente sanguíneo de un paciente, necesitaríamos extraer una muestra de sangre y realizarle una prueba de laboratorio. Es evidente que hacer este tipo de procedimiento no es práctico, o incluso imposible, fuera del entorno hospitalario. En su lugar, se utiliza un dispositivo de punto de atención simple y no invasivo, llamado oxímetro de pulso, para medir el porcentaje de sitios de unión de Hgb que están unidos al oxígeno. A estos lo llamamos saturación de oxígeno. La saturación de oxígeno, a menudo se denomina simplemente O2 Sat, pronunciado en inglés como “Oh Two SAT” o, como se indica de forma abreviada en las revistas médicas: SPO2.
Cuando todos los sitios de unión de Hgb están llenos, se dice que la Hgb está saturada al 100%. La mayoría de las personas tienen una saturación de oxígeno entre el 95 y el 100%. Algunas personas llevan una vida normal con niveles de O2 Sat por debajo del 95%. Es habitual que la saturación baje a valores ligeramente más bajos mientras dormimos. Sin embargo, lo óptimo es que la saturación de oxígeno esté siempre por encima del 90%. Una Sat O2 de al menos el 90% es el mínimo para mantener la circulación normal de oxígeno a los tejidos y órganos.
Por debajo del 90%, los órganos sufrirán una falta de oxígeno. (Puedes encontrar una explicación más completa sobre la diferencia entre la saturación de oxígeno en comparación con el contenido de oxígeno arterial, medido en laboratorio, en mi blog, aquí: [https://airwayjedi.com/2015/12/09/dif ference-oxygen-saturation-pao2/]. ). )
Oferta y Demanda de Oxígeno
El cuerpo necesita oxígeno (O2) para metabolizar o quemar los alimentos y liberar la energía almacenada en ellos. Un producto de desecho de este metabolismo es el dióxido de carbono (CO2). Cuando respiramos, inhalamos aire que contiene O2 hacia nuestros pulmones y cuando exhalamos, CO2. Sin embargo, ese oxígeno debe ser suministrado a los órganos y tejidos para poder ser utilizado. El corazón y la circulación desempeñan esa función de entrega. El lado derecho del corazón bombea sangre pobre en O2 y rica en CO2 a los pulmones. En la breve pausa ante la inhalación y la exhalación, se producen dos intercambios. El CO2 abandona la sangre y entra en los alvéolos pulmonares para ser exhalado. El O2 sale del gas inspirado y pasa al torrente sanguíneo. Allí, el O2 se une a la hemoglobina. La sangre, ahora rica en O2, sale de los pulmones y regresa al lado izquierdo del corazón. A continuación, la parte izquierda del corazón lo bombea hacia los tejidos. A medida que la sangre ingresa a este ambiente relativamente pobre en oxígeno, la Hgb libera rápidamente su oxígeno. Entonces, el ciclo se repite. La sangre pobre en O2 y rica en CO2 regresa a la parte derecha del corazón para pasar nuevamente por los pulmones. El cuerpo intenta equilibrar el suministro y la demanda de oxígeno. Si estamos descansando frente al televisor, nuestras necesidades de oxígeno son menores y nuestra respiración y gasto cardíaco están relajados. Si estamos activos o enfermos, aumenta nuestra demanda de oxígeno. Si el suministro de oxígeno falla en atender la demanda, el cuerpo hará todo lo posible para aumentar el suministro. Cuando subimos corriendo un tramo de escaleras, respiramos más rápido y más
profundamente para aumentar el suministro de oxígeno y eliminar el CO2 adicional producido. Nuestros corazones bombean más rápido y con más fuerza, aumentando el gasto cardíaco para hacer circular más O2. Sin embargo, cada uno de nosotros tiene una reserva limitada incorporada en el sistema. Si la demanda es lo suficientemente alta o los sistemas de entrega de un individuo son lo suficientemente débiles, el sistema puede fallar. El suministro de oxígeno puede verse interrumpido en varios lugares. Algunos de los procesos principales que afectan al suministro de oxígeno incluyen:
| Factor | Condiciones que Alteran el Suministro de Oxígeno |
| ¿Cómo de bien están funcionando los pulmones? | Neumonía, asma, bronquitis crónica, enfisema, COVID-19, y otras enfermedades, obstrucción de las vías respiratorias. |
| ¿Cómo de bien están respirando el paciente? | Trauma, sobredosis, sedación |
| ¿Cuánto oxígeno está respirando el paciente? | Altitud elevada, entornos con poco oxígeno (montañas, aviones), suplemento de oxígeno |
| ¿Cuántos Glóbulos Rojos hay disponibles? | Anemia por muchas causas |
| ¿Cómo de bien está bombeando el corazón? | Insuficiencia cardíaca, frecuencia cardíaca lenta, ritmo cardíaco anormal, paro cardíaco |
| ¿Cómo de bien fluye la sangre a través del órgano? | Ataque cardíaco o isquemia por estenosis coronaria o espasmo de la arteria coronaria, obstrucción de la microcirculación, shock sistémico, coágulo sanguíneo, accidente cerebrovascular |
| ¿La Hgb está unida a algo más que al oxígeno? | Intoxicación por monóxido de carbono (CO): una Hgb unida a CO en lugar de a O2 aún puede leerse como 100% saturada |
| ¿Hay una Hgb anormal presente? | Un ejemplo: anemia falciforme, donde la Hgb anormal, literalmente se retuerce cuando libera todas sus moléculas de oxígeno, lo que hace que los glóbulos rojos adopten una forma de hoz que luego bloquea la circulación. |
Todas estas condiciones pueden estar asociadas con saturaciones de oxígeno bajas o normales, dependiendo de la gravedad de la condición, el estado del paciente, si el paciente está recibiendo O2 suplementario y otro tratamiento en ese momento.
La Saturación de Oxígeno Puede Malinterpretarse
Como prueba en el punto de atención, la saturación de oxígeno puede alertarnos cuando hay problemas con el sistema de suministro de oxígeno. Sin embargo, no puede decirnos qué parte de ese sistema de entrega no funciona correctamente. La saturación de oxígeno puede ser baja porque el paciente tiene neumonía, insuficiencia cardíaca o porque se encuentra de pie, en la cima del Monte Everest. Necesitas el contexto para descubrir qué está causando una
disminución en la saturación de oxígeno. A veces ese diagnóstico lleva su tiempo porque la causa puede ser multifactorial.
También existen condiciones, como un derrame cerebral o un ataque cardíaco, en las que la saturación de oxígeno puede ser normal, pero el oxígeno no puede llegar a donde tiene que ir porque la circulación está bloqueada o porque el corazón está latiendo mal. La saturación de oxígeno también puede cambiar con el tiempo: puede mejorar o puede empeorar. Una caída de la saturación de oxígeno puede ser una señal de advertencia de que un paciente enfermo, que hasta ese momento se encontraba estable, está a punto de descompensarse y necesita tratamiento urgente. Las tendencias pueden ser más valiosas que los valores individuales.
Saturación de Oxígeno e INOCA
INOCA es el acrónimo de Isquemia y
Enfermedad Arterial Coronaria No Obstructiva. Con INOCA, por ejemplo, el espasmo de las arterias coronarias y la microcirculación del corazón impiden que la sangre oxigenada llegue al músculo cardíaco. Incluso cuando la saturación de oxígeno en la sangre es del 100%, si la sangre no puede llegar al músculo cardíaco, el músculo del corazón sufrirá la falta de oxígeno. Es como si un camión de bomberos estuviera lleno de agua, pero la manguera contra incendios no pudiera rociar agua suficiente porque está doblada. En este caso, mostrar una saturación de oxígeno normal podría inducir a error al paciente, o incluso al sanitario, haciéndoles creer que todo está bien, incluso cuando el músculo cardíaco está isquémico.
Si la isquemia cardíaca continúa durante el tiempo suficiente, entonces, el corazón comenzará a fallar. Un corazón que falla, ya no bombea sangre suficiente a través de los pulmones ni proporciona suficiente oxígeno al resto del cuerpo. En este punto, la saturación de oxígeno disminuirá. La saturación de oxígeno es una herramienta valiosa. Pero, siempre debe interpretarse en función de las circunstancias clínicas y en el contexto de otros signos y síntomas presentes para diagnosticar el problema. Nota: parte del material se publicó anteriormente en mi libro: “Anyone Can Intubate: A Step by Step Guide to Airway Management” (Cualquiera puede intubar: una guía, paso a paso, para el manejo de las vías respiratorias), así como en mi blog: airwayjedi.com. airwayjedi.com.



